Какой-либо типичной температурной кривой при кожной, бубонной и кожно-бубонной формах чумы нет (рис. 13). Тяжесть болезни и состояние больного определяются степенью интоксикации. Симптомы болезни нарастают (до 4-5-го дня) и затем постепенно стихают, но неблагоприятный исход болезни может наступить на любом этапе, даже на фоне лечения. Наряду с этим, течение чумы может затянуться до месяца и более («хроническая» чума). Тогда у больных развиваются кахексия и облысение, появляются вторичные бубоны. От первичных бубонов они отличаются множественностью и меньшей болезненностью; кроме того, вторичные бубоны, как правило, не спаяны с кожей и между собой, а периаденит отсутствует или нерезко выражен. Важно что из пунктатов бубонов таких больных чумной микроб может выделяться в течение года [Pollitzer R., 1954].
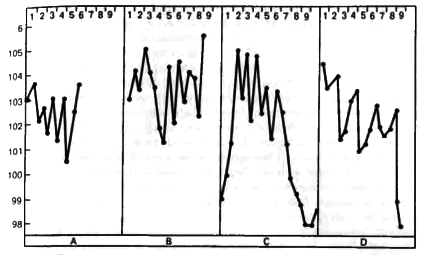
Рис. 13. Типы температурных кривых больных бубонной чумой [Wu Lien-Teh et al., 1936]. Температура — по шкале Фаренгейта (37 °C соответствуют 98,6°F).
Как указывалось выше, в начальных стадиях чумы отмечаются симптомы поражения желудочно-кишечного тракта, которые подчас могут даже доминировать в картине заболевания. Тогда, помимо тошноты и рвоты, к ним присоединяются диарея и боли в животе. В подобных случаях клиническая картина напоминает острые кишечные инфекции [Hull H. P. et al., 1986] («кишечная форма чумы». В связи с этим интересно описание подобной картины С. И. Златогоровым [1915]: «Болезнь протекает при повышенной температуре и напоминает собой холерину. Испражнения имеют характер рисового отвара и содержат большое количество бацилл, течение болезни кратковременное, в некоторых случаях затягивается до двух недель (наши наблюдения в Чифу) и обычно кончается смертью». Тут же следует отметить следующее. Хотя Г. П. Руднев (1970) сначала и отнёс подобные случаи к самостоятельной форме «внешне-диссеминирующей чумы», однако в последующем он согласился с теми, кто расценивал их «как осложнение какой-либо другой её формы» [Руднев Г. П., 1970].
Из осложнений при описанных формах чумы на первое место надо поставить пневмонию (вторичную чумную пневмонию). Присоединение пневмонии, встречающейся примерно в 5-10 % случаев, а иногда и чаще [Mann J., 1979], резко ухудшает общую картину заболевания. Клинически это выражается новым повышением температуры тела, резкими колющими болями в груди, появлением кашля с выделением кровавой мокроты, содержащей большое число чумных микробов. По данным объективного исследования, процесс характеризуется как лобулярная, реже псевдолобарная пневмония. При выздоровлении разрешение процесса происходит очень медленно [Руднев Г. П., 1970]. Описан случай, когда после пневмонии очаги уплотнения заместились полостями [Florman A. et al., 1986], Следует подчеркнуть, что в эпидемиологическом отношении вторичная чумная пневмония также опасна, как и первичная.
Среди других осложнений бубонных форм чумы необходимо назвать менингит, который нередко развивается даже на фоне лечения антибиотиками. У взрослых присоединение менингита резко ухудшает прогноз [Butler T., 1983], тогда как у детей менингит носит более доброкачественный характер [Becker T. et al., 1987]. Примечательно, что менингит чаще развивается у лиц с аксиллярными бубонами (табл. 21). Клинически менингит выражается в виде лихорадки, головных болей и явлении менингизма. В цереброспинальной жидкости регистрируется плеоцитоз с преобладанием нейтрофилов и часто множество клеток возбудителя чумы. Заслуживает внимания указание T. Butler на то, что в некоторых случаях чумной менингит может протекать по типу первичного заболевания, когда предшествующие лимфадениты выявить не удается.
У больных, ослабленных бубонными формами чумы, возможны также осложнения неспецифического характера, включая пневмонии, рожу, флебиты, обострение туберкулеза, малярии, дизентерии и др.
Наиболее опасной в эпидемиологическом отношении и исключительно тяжёлой клинической формой болезни является первичная лёгочная чума. До начала эры антибиотиков летальность при этой форме достигала 80-100 %, но и сейчас еще она требует к себе пристального внимания. На основании клинических признаков было принято различать две стадии заболевания — до появления кашля и выделения мокроты и с начала выделения мокроты. Однако, как указывал Г. П. Руднев [1972], «далеко не всегда можно установить грань перехода, когда потенциальные распространители становятся действующим источником заразы». На этом основании он различал три основных периода лёгочной чумы: период начального лихорадочного возбуждения, период разгара болезни и сопорный (терминальный) период, с «прогрессирующей одышкой, цианозом, иногда комой». Для окружающих наиболее опасен второй период, характеризующийся обильным выделением чумного микроба при кашле с мокротой.
Как уже подчеркивалось, болезнь обычно начинается без продрома. В этом отношении весьма показательны наблюдения за лицами, которые попадали под врачебный контроль сразу же после контакта с больными [Лобанов В. Н., 1956].
Согласно наблюдениям Г. П. Руднева [1938,1972], на фоне общих признаков заболевания возникают режущие боли в груди и сильная одышка. Кашель может появляться как с начала заболевания, так и позднее, причем количество мокроты сильно варьирует (до «целых тазов»), хотя подчас она и отсутствует. В начале мокрота вязкая, затем становится пенистой, жидкой, ржавой, иногда со значительной примесью свежей крови. Жидкая консистенция мокроты (один из характерных признаков лёгочной чумы.
В фазе разгара болезни, в зависимости от стадии развития пневмонии, при перкуссии обнаруживаются очаги притупления, диффузные или сливающиеся, а при аускультации определяются влажные или сухие хрипы, жесткое дыхание.
В терминальной фазе развивается сопорозное состояние, нарастает одышка, лицо больного становится синюшным, «как лицо задыхающегося человека, изнуренного непосильной борьбой» [Руднев Г. П., 1970] Некоторые больные впадают в кому, иные же погибают во время неоднократных попыток встать и убежать.
Многие авторы [Златогоров С. И., 1915; Лобанов В. Н., 1956: Руднев Г. П., 1972; и др.] особое внимание обращают на скудность объективных данных, что не вяжется с крайне тяжёлым состоянием больных и патогномично для первично-лёгочной чумы. По результатам наблюдений Г. П. Руднева [1972], объективные данные позволяют рассматривать процесс как плевропневмонию, лобулярную или псевдолобарную пневмонию
В прежнее время продолжительность жизни при первично-лёгочной чуме колебалась от 1-го дня до 5 сут. [Златогоров С. И., 1915; Руднев Г. П., 1938], а Wu Lien-Teh и соавт.[1936] на основании анализа 1126 случаев оценили её как 1,8 дня. Но ныне положение изменилось и если антибактериальная терапия начинается не позднее 24 часов с момента появления первых признаков, то подавляющее большинство больных выздоравливают [Benenson A., 1970].
Последняя форма чумы (первично-септическая, с большей или меньшей частотой наблюдалась почти при всех эпидемиях [Минх Г. Н., 1898; Кашкадамов В., 1901; Шунаев В. В., 1933; Christie, 1918; Hill, 1912; и др.] и встречается в настоящее время [Washington R. et. al., 1979; Hull H. P. et. al., 1987]. Для этой формы чумы типичны многочисленные кровоизлияния в кожу и слизистые оболочки. Клинически септицемия проявляется также в виде гематурии, кровавой рвоты и поноса, носовых и лёгочных кровотечений. Другой типичный признак (отсутствие поражений кожи, лимфатических узлов и легких. Могут наблюдаться признаки менингоэнцефалита. Раньше эта форма быстро приводила к гибели больных, По сообщению Г. М. Минха [1898], во время эпидемии чумы в Ветлянке имелись случаи почти внезапной смерти. Однако и сейчас еще летальность при этой форме чумы достаточно высока, особенно среди больных моложе 30 лет [Hull H. P. et al., 1987].