Еще одной иллюстрацией затруднений, которые иногда встречаются на пути дифференциации Y. pestis и Y. pseudotuberculosis, является случай, описанный S. Quan и соавт. [1965]. В их статье речь шла о штаммах, выделенных на Аляске от Lepus americanus. Эти штаммы были зарегистрированы ВОЗ как Y. pestis, но при тщательном изучении авторами статьи оказались Y. pseudotuberculosis. Ошибка была связана с тем, что первоначальное заключение основывалось только на результатах люминесцентно-серологического анализа.
Заметим однако, если имеют дело с неизмененными штаммами возбудителя псевдотберкулеза, то для отличия от них штаммов чумного микроба достаточно тестов указанных выше. В сомнительных же случаях дополнительную информацию можно получить на основе данных табл. 18.
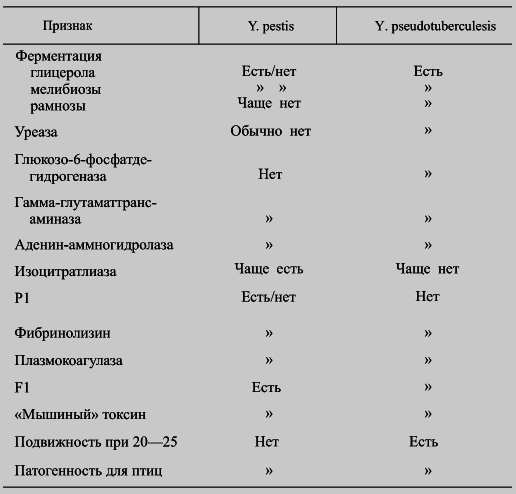
Примечания. 1. Об отношении чумного микроба к мочевине см с. 60.
2. Наличие пестицина I и фибринолизимкоагулазной системы у чумного микроба зависит от происхождения штаммов.
Другие лабораторные методы диагностики чумы см. в разделе 4.6.
4. Клинические аспекты чумы
4.1 Общая картина патогенеза
Заражение человека чумой может происходить через различные входные ворота: кожу, слизистые оболочки глаза, рото-глотки, дыхательных путей, желудочно-кишечного тракта, что в значительной мере определяет клиническую форму заболевания. Тем не менее независимо от места и характера первичных изменений все формы имеют выраженную тенденцию к генерализации процесса, которая часто приводит к сепсису.
Как указывал В. Н. Лобанов [1956], «в подавляющем большинстве случаев в области заражения не происходит видимых изменений. Правда, известны отдельные вспышки и эпидемии, при которых первичные изменения кожи наблюдались у большого числа больных». К ним, в частности, относятся вспышки, описанные T. Butler [1983]. В общем, по данным Г. П. Руднева [1938], на долю кожной формы чумы приходится лишь 3–4 % всех случаев. Причина этого до сих пор не ясна. Возможно, прав был Н. Н. Жуков-Вережников [1945], который отсутствие местных изменений связывал с «фибринолизином» чумного микроба, препятствующим образованию «более или менее плотной фибринозной структуры воспалительного очага». Действительно, многие исследователи, занимавшиеся патологической анатомией чумы, неоднократно отмечали почти полное отсутствие фибрина в воспалительных очагах.
Из всех кожных пороявений при чуме наиболее примечательным является карбункул. Его развитию предшествует подвижный инфильтрат, довольно отчетливо выступающий над поверхностью кожи. Затем вокруг него образуется обширный отёк. Очаг становится плотным, напряженным, над ним возникает везикула или папула, а позднее он подвергается некрозу.
Согласно Н. Н. Жукову-Вережникову[1945], последующее развитие бубонной чумы осуществляется путем переноса её возбудителя: а) током лимфы от места внедрения в организм до регионарного фагоцитарного барьера (лимфатического узла; б) кровью — от регионарного лимфатического узла до «кровеносного барьера» ретикуло-эндотелиальной системы (селезенки и печени (стадия бактериемии); в) от селезенки и печени до «забарьерных клеточных систем» (генерализация).
Заболевание может остановиться на любой стадии, но все же «чаще имеет тенденция в переходу в третью».
Проникнув в регионарный лимфатический узел, микроб интенсивно размножается и вызывает воспалительный процесс с геморрагической инфильтрацией, который захватывает все соседние лимфатические узлы и прилегающую к ним подкожную клетчатку; образуется своеобразный конгломерат, составляющий первичный бубон первого порядка. Если же Y. pestis, прорвав этот барьер, током лимфы переносится в другие лимфатические узлы и вызывает в них воспаление, то возникают первичные бубоны второго порядка. Число лимфатических узлов, вовлекаемых в патологический процесс, варьирует и зависит от «той площади, с которой собирает лимфу данный узел» [Руднев Г. П., 1970], а их локализация связана с местоположением входных ворот, которые из-за частого отсутствия лимфангитов при чуме иначе выявить трудно. Более тяжёлым считается прогноз при развитии шейных шейных (они чаще бывают у детей), подмышечных и паховых бубонов.
В процессе развития бубонов, наряду с экссудативными изменениями, обычно происходит гиперплазия элементов РЭС, сопровождающаяся некробиозом и некрозом. При этом бубоны буквально заполнены микробами, которых особенно много в субкапсулярных синусах [Высокович В. К., 1897; Кишенский Д. П. и др., 1911; Пожариский И. Ф., 1911; Лобанов В. Н., 1956; и др.]. Аналогичная картина наблюдается в клетчатке, окружающей бубоны. В ней к тому же скапливается большое количество серозного или геморрагического экссудата, расслаивающего ткани. Здесь также видны огромные скопления бактерий, располагающиеся главным образом вокруг сосудов и капилляров. В последующем, если больной не погибает, может начаться нагноение бубонов. Некоторые авторы, например, T. Aoyama [1896], полагают, что это обусловливается не возбудителем, а вторичной микрофлорой. По данным В. Н. Лобанова, гнойная инфильтрация встречается очень редко; напротив, постоянно отмечается полное или почти полное отсутствие полиморфноядерных лейкоцитов. На этом основании он считал, отсутствие нагноения бубонов плохим прогностическим признаком.
Глубокие изменения в стенках кровеносных сосудов и капилляров в первичных бубонах в сочетании с множеством микробов внутри и вокруг них имеют важное патогенетическое значение, как фактор, определяюший бактериемию и развитие сепсиса.
В отличие от первичных бубонов вторичные развиваются гематогенным путем и их появление свидетельствует о начавшейся генерализации процесса. Вполне понятно поэтому, что они могут возникать всюду, где есть лимфатические узлы. Впрочем, тут нельзя не отметить оригинальную точку зрения Г. П. Руднева [1970]: «Бубоны (вторичные, примеч. авт.) могут быть не только бактериогенного (метастатического), но и токсигенного происхождения с отрицательными бактериологическими анализами…». Так или иначе, но изменения во вторичных бубонах бывают менее глубокими и обширными, чем в первичных. Как правило, вторичные бубоны не сопровождаются периаденитами, имеют меньшие размеры и бывают множественными. Причину этого легко понять, если вспомнить, что за генерализацией процесса часто следует летальный исход и вторичные бубоны не успевают полностью «созреть». Помимо вторичных бубонов, показателем начавшейся генерализации инфекции служит вовлечение в процесс печени и селезенки.
Что касается причин генерализации процесса, то здесь многое еще не ясно. Возможно, одна из них кроется в особой вирулентности микроба, преодолевающего на своем пути все барьеры. Иногда генерализация наступает, когда первичные бубоны уже сформировались (вторичный сепсис), а в других случаях она развивается в первые часы или 1 — 2-й день от начала заболевания (первично-септическая форма).
Кроме сепсиса, следствием генерализции является вторичная пневмония. С позиций эпидемиологии это самое серьезное осложнение бубонной чумы, поскольку больной становится непосредственным источником инфекции, причиной возникновения первичной лёгочной чумы с аэрозольным механизмом передачи возбудителя. Недаром Г. П. Руднев [1938] вторичную пневмонию относил к «внешне-диссеминированным» клиническим формам чумы.
Склонность к пневмониям при чуме мы связываем с двумя причинами. Во-первых, ей всегда сопутствует бактериемия, вследствие которой попадающий в кровоток возбудитель прежде всего сталкивается с легочной тканью, где он задерживается лимфатическим аппаратом. Во-вторых, судя по экспериментальным данным [Домарадский И. В., 1966], большую роль играет токсический фактор, для которого легкие являются locus minoris resistantiae. Последнее особенно важно. Иначе чем еще объяснить такие симптомы, как учащенное дыхание, чувство давления в груди во время вдохов, легкое покашливание и рассеянные сухие хрипы в легких даже при неосложненной форме бубонной чумы? С интоксикацией же, скорее всего, связан и отек легких, который «иногда развивается совсем неожиданно и поразительно быстро» [Руднев Г. П., 1938]. На это указывали еще К. Г. Доризо и М. И. Исакович [1912], причём они подчеркивали, что «отёк легких наступал и у таких больных, у которых не было явлений пневмонии». По наблюдениям Wu Lien-Teh и соавт. [1936], в отдельных случаях отёк легких может развиваться раньше, чем появляются бубоны, что расценивали как «пульмонарный» тип первичной пневмонии. Небезынтересно, что подобные поражения легких нередко наблюдаются и при экспериментальной чуме [Донсков В. В., 1944].