В возрасте 15-20 лет нормотонии соответствуют 20 дыхательных движений в минуту, а в возрасте 5 лет – 26 дыхательных движений в минуту.
Для взрослого человека бронхиальной предастме соответствуют значения ЧДД от 18 до примерно 25 в минуту, бронхиальной астме – от 25 и выше. При сердечной астме ЧДД остается в районе нормы.
Для взрослого человека (более 25 лет) можно изобразить «астматический градусник» (рис. 3).
Клинические проявления гипертонии артериального отдела малого круга кровообращения очень индивидуальны.
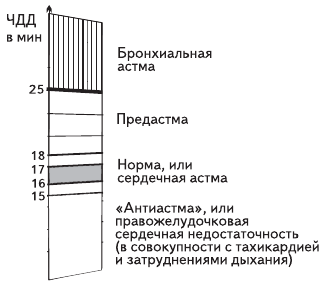
Рис. 3. «Астматический градусник» Жолондза для взрослого человека (старше 25 лет)
Опыт лечения больных астмой показывает, что приступы удушья у одних взрослых наступают при 24-25 дыхательных движениях в минуту (обычно), а у других удушье не наступает и при 32 дыхательных движениях в минуту (очень редко). В одном случае удушье не наступало даже при 42 вдохах-выдохах в минуту («белые легкие» на флюорограмме). Дело в том, что кровь и легочный (альвеолярный) воздух в альвеолах легких разделены двумя мембранами: стенкой капилляра и стенкой легочного пузырька. Состояние этих мембран у каждого человека свое. Индивидуален и химический состав материала мембран. По одним данным, толщина легочной мембраны изменяется в пределах от 0,3 до 2,0 мкм, по другим – общая толщина альвеолярно-капиллярной мембраны не превышает 1,0 мкм.
Однако с помощью предложенного автором метода при лечении взрослых астма никогда не будет ошибочно диагностирована вместо других заболеваний, если у больного ЧДД не превышает 16-17 дыхательных движений в минуту. Аналогично, при лечении детей в возрасте около 5 лет астма никогда не будет диагностирована вместо других заболеваний, если у ребенка ЧДД не превышает 26 вдохов-выдохов в минуту. А ведь именно такие ошибочные диагнозы составляют большую часть диагнозов астмы вообще! Практически приступы удушья наблюдаются в зоне от 1,5 нормальных значений и выше по ЧДД. Зона от нормы до 1,5 нормы практически составляет зону предастмы. Зона ниже нормы ЧДД – это зона правожелудочковой сердечной недостаточности. Метод автора вводит существенный диагностический симптом такой недостаточности – уменьшение ЧДД ниже нормы.
Практически уменьшение ЧДД, тахикардия и затруднения дыхания – это 3 достаточных симптома для простого и точного диагностирования правожелудочковой сердечной недостаточности (при нормальном по калорийности питании).
Профессор Г. А. Глезер предупреждает:
«Следует помнить о возможности сочетания сердечной и бронхиальной астмы, что требует применения соответствующей терапии». Такой терминально тяжелый случай автор наблюдал только один раз после очень сложного торакального хирургического вмешательства.
Для практического применения при лечении астмы у больных разных возрастов автор предлагает кривую нормальных значений ЧДД для диагностики астмы по принципу «астма – не астма» (рис. 4).
В последних изданиях книги «Астма. От непонимания к излечению» автор для удобства понимания существа процессов назвал правожелудочковую сердечную недостаточность «антиастмой». В этом действии автора не было претензий на новую нозологическую единицу, нет их и теперь.
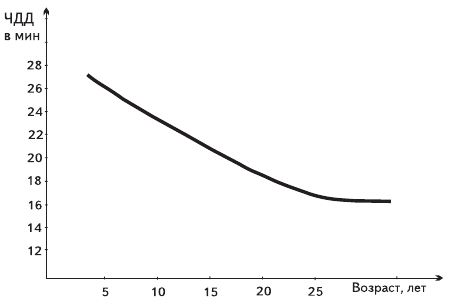
Рис. 4. Нормальные значения ЧДД для разных возрастов
Но в названии «антиастма» заключается смысл правожелудочковой сердечной недостаточности – ослабление функции правого желудочка сердца, что прямо противоположно астме. «Антиастма» немедленно через рефлекс Жолондза выражается в уменьшении ЧДД и по методу Жолондза тут же определяется с помощью секундомера или часов с секундной стрелкой.
Вопрос об «антиастме» как о смысле правожелудочковой сердечной недостаточности позволяет автору перейти от предположения, сделанного в предыдущей главе, о существовании в норме у людей определенного пропотевания плазмы крови из капилляров в альвеолы, к утверждению этого положения. В самом деле, если бы в норме такого пропотевания не существовало, то не было бы рефлекторного ослабления вентиляции бронхов при «антиастме», то есть не было бы уменьшения ЧДД при этом заболевании. В действительности ослабление функции правого желудочка ослабляет и нормальное поступление плазмы в бронхи вследствие пропотевания ее из капилляров и сопровождается снижением их вентиляции, определяемым по методу Жолондза в виде уменьшения ЧДД.
Вслед за этим сразу же возникает вопрос: какая же субстанция в норме играет более важную роль в бронхах: плазма крови из капилляров альвеол или секрет бронхиальных желез? Вопрос чрезвычайно спорный, но не главный. Главным остается факт – в норме плазма крови из капилляров альвеол действительно пропотевает в бронхи!
Это тем более актуально, что, по утверждению А. В. Логинова (1983), «в мелких бронхах исчезают железы»!
В этой главе читатель познакомился с простым и надежным авторским методом, пригодным для самостоятельного диагностирования астмы. Для этого достаточно сесть на ровный стул и по секундной стрелке измерить частоту дыхательных движений. В межприступный период!
Глава 4
РЕФЛЕКС ЭЙЛЕРА—ЛИЛЬЕСТРАНДА. ЗНАКОМЬТЕСЬ И НЕ ИСКАЖАЙТЕ ЕГО!
Рефлекс Эйлера—Лильестранда может быть в виде исключения применен только к специфической разновидности бронхиальной астмы – горной (высотной) бронхиальной астме. Но бывает очень трудно удержаться от соблазна применять рефлекс Эйлера—Лильестранда за пределами его применимости, то есть там, где он теряет смысл. Этим грешат легкомысленные специалисты, пытающиеся соединить рефлекс Эйлера—Лильестранда с бронхиальной астмой не в условиях гор и высоты, а в условиях равнин, то есть недозволенным образом.
Контакты с заинтересованными читателями показали, что рефлекс Эйлера—Лильестранда в применении к бронхиальной астме существенно искажается специалистами, часто по той простой причине, что они еще не знают нового определения астмы, которое сформулировал автор этой книги выше, в главе 2. Одним словом, у читателей сложилась потребность точного понимания сути и возможности применения рефлекса Эйлера—Лильестранда при бронхиальной астме. Автор считает своим долгом помочь читателям разобраться в этом достаточно сложном вопросе.
Здесь мы будем говорить не о знаменитом математике, механике, физике и астрономе Леонарде Эйлере, жившем в 1707-1783 годах, а о жившем спустя 200 лет (1905-1983) нашем современнике, известном шведском физиологе Эйлере (он известен как Ульф фон Эйлер-Хельпин). В 1970 году Эйлер-Хельпин получил Нобелевскую премию (совместно с Б. Кацем и Дж. Аксельродом) за исследования медиатора симпатической нервной системы норадреналина. Кстати, отец Ульфа фон Эйлера-Хельпина, Ханс фон Эйлер-Хельпин (1873-1964), шведский биохимик, тоже лауреат Нобелевской премии, но 1929 года (совместно с А. Гарденом).
За отсутствием энциклопедических данных автор, к сожалению, не может ничего сообщить читателю о Лильестранде. Рефлекс Эйлера—Лильестранда в специальной литературе называют иногда реакцией, иногда феноменом Эйлера—Лильестранда. В классическом перечне медицинских рефлексов он не фигурирует. Явление, которое описывает этот рефлекс, называется «гипоксическая вазоконстрикция» (сужение сосудов на почве кислородной недостаточности. – М. Ж.). Речь идет о влиянии состава газовой смеси в альвеолах того или иного участка легких на их местный кровоток.
Находим в «Физиологии человека» под редакцией Р. Шмидта и Г. Тевса в трех томах (М.: Мир, 1996. Т. 2. С. 591):
«Снижение парциального давления 02 в альвеолах приводит к сужению артериол и, следовательно, к уменьшению кровотока (феномен Эйлера—Лильестранда). В результате такого повышения сосудистого сопротивления, вызванного гипоксией, количество крови, протекающей через плохо вентилируемые участки легких, снижается, и кровоток перераспределяется в пользу хорошо вентилируемых отделов. Тем самым местная перфузия (кровоток – М. Ж.) в известной мере приспосабливается к местной альвеолярной вентиляции».