Для предупреждения распространения заболеваний, передающихся воздушно-капельным путем, решающее значение имеет незамедлительная изоляция заболевшего.
Во многом профессиональная грамотность как медицинского, так и педагогического персонала дома ребенка, способного самостоятельно, в любое время суток, выявить заболевшего, изолировать его, постоянно соблюдать все необходимые меры по санитарно-противоэпидемическому режиму, – основа предупреждения распространения инфекции в группах. Сигналом о начале заболевания служат прежде всего изменения в поведении ребенка, нарушение аппетита, цвета кожных покровов, появление сыпи, кашля, насморка и т. д. Все это должно быть предметом пристального внимания каждого, кто ухаживает за ребенком. В этом плане большую роль играет не только внешний осмотр, но и осмотр зева, слизистой рта. Тщательный ежедневный медицинский осмотр и постоянное наблюдение за поведением детей со стороны ухаживающего персонала – основа ранней диагностики инфекционного процесса.
Третий принцип, обеспечивающий предупреждение инфекционных заболеваний в доме ребенка, – повышение невосприимчивости детей к этим заболеваниям. Здесь решающая роль принадлежит вакцинопрофилактике.
2. Вакцинопрофилактика
Установлено, что только массовая вакцинация, охватывающая не менее 95 % населения, особенно детского возраста, обеспечивает надежный заслон развитию эпидемий, и прежде всего у детей первых двух лет жизни.
Следует сказать, что отступление от этого правила является одной из главных причин развития эпидемий. Так, эпидемии дифтерии, пик которой пришелся на 1994 г., предшествовало падение вакцинированности населения до 67 %, причем особенно резко выраженное у взрослых, поэтому последние составили почти 80 % заболевших и умерших, а общее число потерь в Российской Федерации превысило 4000 человек. Ликвидировать эпидемию удалось только благодаря росту вакцинированности до 95 %, прежде всего – детского населения. Однако спорадические случаи этого заболевания, преимущественно у взрослых, сохраняются, поэтому недопустимо снижать уровень привитости детей.
В настоящее время Федеральным законом «Об иммунопрофилактике инфекционных болезней» (1998) расширен национальный календарь обязательных профилактических прививок за счет вакцинации против гепатита В и краснухи. В окончательном варианте он утвержден в 2002 г. (табл. 6).
При эпидемическом неблагополучии возможна дополнительная вакцинация против других инфекций (менингит, клещевой энцефалит, брюшной тиф, холера, сибирская язва и др.).
Таблица 6
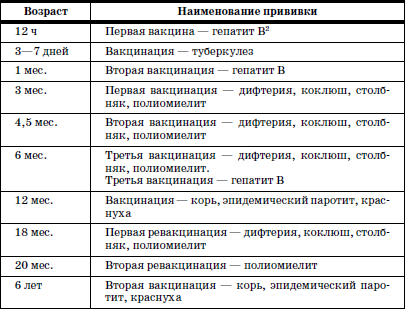
Примечания.
1 Иммунизация в рамках Национального календаря проводится вакцинами отечественного и зарубежного производства, зарегистрированными и разрешенными к применению в установленном порядке. Применяемые для профилактических прививок вакцины, кроме БЦЖ, можно вводить одновременно (или с интервалом 1 мес.) разными шприцами в разные участки тела.
2 Детей, родившихся от матерей – носителей вируса гепатита В или больных гепатитом В в 3-м триместре беременности, прививают по схеме 0-1-2-12 мес.
3 Ревакцинация против туберкулеза в 7 лет проводится туберкулиноотрицательным детям, не инфицированным микобактериями туберкулеза.
4 Вакцинация против гепатита В в 13 лет проводится ранее не привитым или получившим только одну прививку.
5 Вакцинацию против краснухи проводят девочкам в 13 лет, ранее не привитым или получившим только одну прививку.
6 Ревакцинацию против туберкулеза в 14 лет проводят туберкулиноотрицательным детям, не инфицированным туберкулезом и не получившим прививку в 7 лет.
Первый тип включает цельные убитые микроорганизмы (бактериальные вакцины). Это коклюшная, брюшнотифозная, холерная вакцины, а также – инактивированные вирусные вакцины (полиомиелитная вакцина Солка – ИПВ).
Второй тип содержит инактивированные токсины (анатоксины), которые используются в профилактике тех заболеваний, где тяжесть процесса определяется токсинами, выделяемыми бактериями, почему и необходимо формирование антител, направленных против этих субстанций. Классическим примером является ассоциированная (комплексная) вакцина АДС, содержащая анатоксины дифтерии и столбняка.
Третий тип – вакцины, состоящие из живых, аттенуированных вирусов: коревая (ЖКВ), паротитная (ЖПВ), полиомиелитная (ОПВ – оральная полиомиелитная вакцина) и др.
Четвертый тип – БЦЖ – вакцина из микроба, вызывающего туберкулез рогатого скота, но при введении человеку возникает легкая инфекция с активной выработкой противотуберкулезных антител.
Пятый тип – генно-инженерные, рекомбинантные, субъединичные и другие вакцины, созданные с использованием новейших биотехнологий. Это вакцины против гепатита В, гриппа и др.
Шестой тип – ассоциированные вакцины, в состав которых входит несколько моновакцин, например, АКДС – ассоциированная коклюшно-дифтерийно-столбнячная вакцина.
Внутримышечное введение дает наименьшую местную реакцию (АКДС), вакцина против гепатита В). До 18 месяцев используется переднебоковая часть бедра (в ягодичную область, где имеет место скопление жировой клетчатки и возможно повреждение сосудов, седалищного нерва, – нежелательно), у более старших – верхняя часть плеча (дельтовидная мышца).
Подкожное введение обычно осуществляется в подлопаточную область (живые вакцины – коревая, краснушная, паротитная и др.).
Внутрикожно строго вводится вакцина БЦЖ в область наружной поверхности плеча.
Наконец, живая полиомиелитная вакцина (ОПВ) применяется перорально.
Степень накопления защитных антител после введения вакцины у разных детей различна: от максимальной (титр 1:640-1280) до минимальной (1:80-1:40), а титр 1:20 свидетельствует об их отсутствии (серонегативный вариант).
Прививки проводятся медицинским персоналом в учреждении, имеющем лицензию на этот вид деятельности. Вакцинацию лучше проводить натощак в утренние часы, в положении лежа или сидя, и в течение 30 мин должно быть обеспечено постоянное наблюдение. Сообщения о появлении побочных реакций необходимо направлять в адрес ГИСК им. А.А. Тарасевича: 119002, Москва, пер. Сивцев Вражек, д. 4, тел. (495) 241-3922.
3. Поствакцинальные реакции и осложнения
Поствакцинальные реакции характеризуются кратковременным и цикличным течением и обычно не вызывают серьезных длительных расстройств. В состоянии ребенка в условиях массовой вакцинации неизбежно совпадение начала многих заболеваний с поствакцинальным периодом, что диктует необходимость проведения дифференциальной диагностики. В противном случае ошибочная трактовка их как поствакцинальных реакций и осложнений ведет к неверной терапии, что неизбежно ухудшает их прогноз.
При решении этих вопросов следует использовать определенные ориентиры.
Сроки появления поствакцинальных реакций
При вакцинах II типа (анатоксин дифтерии, столбняка) реакции возникают максимально в течение 2 суток после введения. При коревой, краснушной, паротитной – в сроки 4-14 дней, при живой полиомиелитной вакцине (ОПВ) они удлиняются до 30 дней, а у контактных – и до 60 дней.
Характерные клинические симптомы
На вакцину АКДС у большинства детей реакции не наблюдается. У некоторых в первые 1–2 дня отмечаются повышение температуры (37,7-39 °C), беспокойство, нарушение сна, снижение аппетита, изредка рвота и местная реакция в виде гиперемии и отечности. Подобные реакции обычно заканчиваются благоприятно. У детей с аллергией может появляться сыпь, которая при этом чаще провоцируется пищевыми погрешностями.